Epidemihåndtering når årsakene er uklare – noen historiske eksempler
Michael 2009;6:293–303
Den enkeltes og samfunnets håndtering av epidemiske, smittsomme sykdommer gjennom historien er avhengig av flere medisinske og kulturelle forhold. Basalt ligger forståelsen av årsaksforholdene ved sykdommene. Men det spiller også inn hva det er ved sykdommene man er mest opptatt av og engstelig for. Er det dødeligheten, smittsomheten, symptomene og sykdomsfølelsen, eller er det den personlige risikoen for sykdommene, eventuelt angsten for dem? Alt etter hvilken historisk periode man befinner seg i, på hvilket sted man er og hvilken kulturell kontekst man tilhører, vil dessuten både de individrettede og grupperettede tiltakene mot sykdommene avhenge av hvilken gruppe blant aktører og befolkning som er toneangivende. Dette varierer fra det opplyste eneveldets ofte faglig velbegrunnede, men uimotsigelige inngrep til en mediestyrt verden, der enkeltindividers ukvalifiserte synsing kan bli tillagt avgjørende vekt, især hvis den kombineres med fagfolks ønske om å være på den sikre siden og ha ryggen fri. Slike influerende faktorer kommer ofte best til syne i historiske eksempler der sykdomsårsakene er uklare og kausalt begrunnede tiltak er famlende. Kanskje er det ikke nok å kjenne epidemienes medisinske årsaksforhold, hvis det er de kulturelle sidene som er de vanskeligste å håndtere.
København ca. 1800: Miasmer, konstitusjon og kontagium
Ved slutten av 1700-tallet hadde medisinske professorer i København en – sett i ettertid – påfallende interesse for ventilasjon, og i den forbindelse også for kjemi. Et godt eksempel var professoren i fysiologi Johan Daniel Herholdt (1764-1836). Like etter århundreskiftet ga han ut flere skrifter om ventilasjon og luftrensing* Herholdt JD. Forsøg til en historisk Udsigt over Luftens Rensning i Bjerggruberne og om bord paa Krigsskibene. 1801; d.2, h.1, (99)-160, 3 pl., Herholdt JD: (ovs. av J.C.Tode) Kopenhagen: Brummer, 1802, Herholdt JD. . København: K.H. Seidelin, 1802, Herholdt JD. . (ovs. av J.A. Markussen) Kopenhagen und Leipzig: Schubothe, 1802. (figur 1). Herholdts plansjer viser flere kompliserte innretninger til luftfornyelse. Det er vindseil, diverse typer belger og metoder for å ventilere ved hjelp av konveksjon* Mer om dette i Larsen Ø. . Oslo: Universitetsforlaget, 1968.. Luft skulle fjernes fra steder der det oppholdt seg mange mennesker under trange forhold. Man levde fortsatt lenge før de elektriske viftenes tid, og da var dette ikke lett. Røyking med kjemiske midler kunne også være et hjelpemiddel, mente man. Begrunnelsen var kampen mot smittsom sykdom.
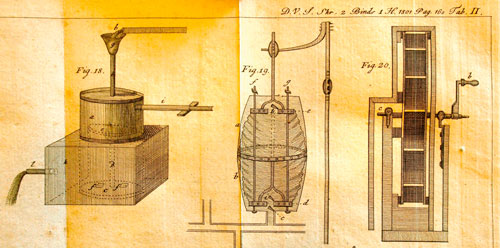
Figur 1. Herholdts avhandling dekket et meget aktuelt medisinsk felt. Den ble gitt ut omtrent samtidig i fire utgaver, se fotnote 1. Bøkene inneholder tre plansjeark. Disse er nesten like. Norske biblioteker har bare den tyske København-utgaven, og der mangler plansjearkene. Plansjene i Leipzig-utgaven inneholder 52 figurer, de andre 51 bilder av ulike ventilasjonsanordninger. Her er et utsnitt av plansje II i den danske utgaven (1801), foto-grafert i Det Kongelige Bibliotek i København. Herholdts bok består egentlig av to avhandlinger, en om mekanisk og en om kjemisk luftrensing. Den er en meget grundig litteraturgjennomgang fram mot kunnskapsstatus på utgivelsestidspunktet.Til kjemisk desinfeksjon anså man syredamper som det viktigste, især bruk av saltsyre. (Foto: Ø. Larsen 2009)
Denne store interessen for luftens egenskaper hadde sammenheng med tidens sykdomsoppfatning. Den altoverskyggende sykdomsgruppen var infeksjonene. Dvs. man visste foreløpig ikke at det var infeksjoner, men man kunne meget godt observere at sykdommene var smittsomme, de ble overført fra menneske til menneske, men hvordan?
Ved slutten av 1700-tallet var tankegangen rasjonell. Innen medisinsk vitenskap hadde man forlatt tanker som at sykdom skyldtes magiske krefter eller at epidemier var Vårherres straff for synd og skjørlevnet. Slike og liknende tenkemåter levde videre som folkelige forestillinger og lever i og for seg fortsatt i nye former innenfor alternativmedisinens logikk.* En kort oversikt over dette i en moderne kontekst, i forbindelse med revmatikeres hyppige bruk av alternativ medisin finnes i Larsen Ø, Alver BG, Munthe E. Oslo: Norsk Revmatiker Forbund, 1984. Man kunne observere hvordan spredning foregikk og at den lot til å være avhengig av ytre forhold, men årsaksforholdene var uklare. Sykdommer spredte seg langs handelsveiene, men de var også avhengige av alminnelige levekår, uår og av krig og fred* Se Imhof AE. München: Beck, 1977 og Imhof AE, Lindskog BI. Les causes de mortalité en Suède et en Finlande entre 1749 et 1773. 1974; 29: 915-33.. Sykdom var dessuten vanskelig å telle. Det håndfaste utfall var dødeligheten, som kunne variere sterkt fra år til år med sosiale og geografiske gradienter* Et grovt, men instruktivt og lett tellbart mål er forholdet mellom fødsler og død. Er det flere dødsfall enn fødsler i et år, kaller man det et demografisk kriseår.(Se f.eks. Lindskog & Imhof 1974 op. cit.) Opptredenen av slike kriseår i tid og rom kan avtegne et mønster som indikerer årsaksforholdene, f. eks. hvilken betydning uår og underernæring hadde for smittesykdommene. Det er historisk sett noe uklart på hvilket tidspunkt og på hvilken måte man fikk såpass oversikt over situasjonen at den innsamlede viten kunne tas i bruk både for vitenskapelig hypotesedannelse og i praktisk arbeid med folkehelsen. Egentlig fantes det allerede ganske tidlig atskillig kildemateriale som også i samtiden, ikke bare for senere historikere, kunne fortelle mye om levekår og helse. Se for eksempel Imhof AE. Historical demography as social history: Possibilities in Germany. 1977;2:305-32..
Det var imidlertid vanskelig å gjøre mer presise observasjoner når terminologien var uklar. Derfor ble det svenske Tabellverket, verdens første statistiske sentralbyrå opprettet i 1749. I systemet for registrering av dødsfall innførte man da en nomenklatur i form av en liste over 33 medisinsk begrunnede dødsårsaker som dødsfallene skulle rubriseres under, en liste som var forutsatt å skulle revideres jevnlig.* Se Imhof AE, Larsen Ø. Oslo/Stuttgart: Universitetsforlaget/Fischer, 1975. Senere kom andre land etter. Det ble helt klart at for store deler av sykeligheten forelå det en avhengighet av tid og sted som man i og for seg hadde snakket om helt fra de gamle grekeres tid. Nå fikk man tall for dette.
Overføringsmekanismene var det store problem. Her var det tre teorier, teorien om miasmer, en slags damper som overførte sykdom, om en konstitusjon som besto i en del mer ubestemte forhold som til sammen disponerte for sykdom, og til sist teorien om contagion, spesifikke smittestoff knyttet til bestemte sykdommer.* Lizzie Knarberg Hansen gir i sin avhandling om koleraen i Christiania i 1853 (Hansen LIK. (dr. avh.). Oslo: Seksjon for medisinsk historie, Universitetet i Oslo, 1986) en oversikt over de ganske kompliserte smitteteoriene. Teoriene forekom også i kombinasjon. Blant teoriene er det som er vanskeligst å få grep om, sannsynligvis fordi teorien var uklar også i den tid den ble brukt. To dyptpløyende artikler er: Goodall EW. The epidemic consitution. 1927; November 21(1), 119-28, og Galdston I. The epidemic constitution in historic perspective. ; September 18(9), 606-19. Etter at mikrobiologien hadde skutt fart fra midten av 1800-tallet, viste det seg at den i og for seg gamle contagion-teorien var den som holdt stikk, men så langt var tenkningen foreløpig ikke kommet omkring 1800.
Miasmene, de illeluktende, fuktige dampene som enhver kunne merke i fengsler, sykehus, om bord på skip og nede i gruver, var så tett forbundet med sykdom og død at tanken på kausalitet lå nær. Dessuten: Hvis man vasket og luftet, hjalp det på sykdomsspredningen. Dette var et viktig holdepunkt og ga i seg selv teorien levedyktighet. Miasmeteorien var grunn nok for blant andre fysiologen Herholdt til å beskjeftige seg med luftrensing og ventilasjon. Den var også grunn nok for at 1800-tallets sykehusarkitektur over store deler av Europa baserte seg på et paviljongprinsipp, der godt ventilerte bygninger lå i god avstand fra hverandre, skilt med miasmehindrende busker og trær. Disse prinsippene forble rådende selv etter at læren om de spesifikke smittestoff var blitt allment akseptert, således f. eks. også da Ullevål Sykehus sto ferdig i Kristiania i 1887.* Kfr. fotnote 25 om Ullevål Sykehus og for øvrig for eksempel Schadewaldt H. (red.) Göttingen: Vandenhoeck & Ruprecht, 1976.
Men miasmeteorien hadde også vært begrunnelse for omstendelige, men mindre virksomme tiltak, slike som omlasting og utlufting av skipslaster ved karanteneanstaltene for å få ut miasmer, mens potensielt contagionholdige varer fikk passere.* Kfr. f.eks. Öberg L. Göteborg 1968.
Da Norge ble skilt fra Danmark og skulle bygge opp en nasjonal medisin og et eget helsevesen, var det kunnskaper og tenkemåter fra slutten av 1700-tallet som var god medisin og som ble toneangivende også her. Dødeligheten var det beste mål man hadde for folkehelse, og miasmeteorien den beste årsaksmodell når tiltak mot smittesykdommer skulle settes i verk. Men var dette teoretiske grunnlaget godt nok da det gjaldt?
Christiania 1848* Før 1877 skrev man Christiania med Ch.
Mens sosiale reformkrav bølget over det europeiske kontinentet ved midten av 1800-tallet, hadde vi i Norge også andre ting å tenke på. Fra 1817 til 1823 hadde det rast en pandemi av kolera fra India og nordvestover mot Øst-Europa, men Norge var blitt spart.* Se Lizzie Knarberg Hansen om Koleraen i Christiania i 1853op. cit. 1986. Dette var den første kolerapandemien i det demografisk urolige 19. århundre. Neste gang gikk det ikke så bra for Norge. Den andre pandemien startet i India, denne gang i 1826, fulgte karavaneveiene vestover mot Europa til den nådde Moskva i 1830. Derfra spredte sykdommen seg vestover og det ble utbrudd i Norge i 1832, 1833 og 1834. Foreløpig visste man intet om sykdommens bakterielle årsak. Den ble først klarlagt av Robert Koch (1843-1910) ved hans studier i Egypt i 1883.* Se Gradmann Chr. Göttingen: Wallstein, 2005, engelsk utgave 2009: Baltimore: Johns Hopkins University Press. Man visste foreløpig egentlig svært lite om sykdommers bakterielle årsak overhodet. Man tenkte ennå ikke i slike baner. Men man observerte og tenkte så godt man kunne.
Hadde sykdomstilfellene ved smittsomme sykdommer, slike som kolera, noe felles? Ved å registrere de syke, altså ikke bare de døde, kunne man da finne svar på gåten om spredningsmekanismene, ut fra hvor tilfellene opptrådte og hvem som ble angrepet? En hvilken som helst lærebok i medisinsk historie vil kunne fortelle om de mange epidemiologiske bestrebelsene som ble gjort rundt om i verden på denne tiden og i årene som fulgte for å finne ut av koleraens smittemåte. Særlig kjent er legen John Snows (1813-1858) kartlegging av sammenhengen mellom kolera og forurenset drikkevann ved epidemiene i London i 1848 og 1854. På kontinentet kom Münchener-professoren Max von Pettenkofer (1818-1901) etter hvert fram til en beslektet konklusjon, nemlig at smitten skyldtes grunnvannet. Pettenkofer har fått æren for å ha utviklet hygienen til et vitenskapelig fag.* Se Natvig H. . Oslo: Liv og Helses forlag, Institusjonen Scheibler, 1958.

Figur 2. Koleraplakat 1848. (Foto: Ø. Larsen)
I Norge var medisinalberetningene, dvs. de offentlige legenes årlige innberetninger, foreløpig ikke så detaljerte at de kunne være til stor hjelp* Fra 1853 ble de trykte medisinalberetningene mer strukturert, og fra 1868 er de stramt sydd over samme lest med ensartede tabeller m.v. fra år til år. Bilagene med utdrag fra enkeltberetninger kan gi et godt supplement og setter tall og medisinske beskrivelser inn i sin kontekst. Et godt eksempel på et arbeid som utnytter medisinalberetningene for å se på hvordan helseproblemer takles, er doktoravhandlingen Storesund A. Akutt sykelighet og forebyggende helsearbeid i Telemark 1860-1900. 2005; 2: 3-112. . Legen Christian August Egeberg (1809-74) hadde imidlertid vært en pådriver for å få en mer presis og brukbar innrapportering. Han var i 1833 med på den formelle stiftelsen av den foreningen som senere ble til Det norske medicinske Selskab* Grøn F. Oslo: Det norske medicinske Selskab, 1933., en oppfølger av et medisinsk leseselskap for leger, opprettet i 1826. Hensikten var å etablere et forum for leger, der de kunne diskutere aktuelle spørsmål. Stiftelsen i 1833 skjedde etter koleraepidemien samme år. Egeberg fikk gjennom Selskabet satt i gang systematisk innrapportering av smittsomme sykdommer i Christiania fra 1855. Dette ble senere et offentlig tiltak som gjaldt for hele landet.* Se Larsen Ø. Christian August Egeberg. Pp. 395-6 i: Arntzen JG (red.) Bind 2. Oslo: Kunnskapsforlaget, 2000.
Dette føyde seg i og for seg inn i en gammel tradisjon, den geografiske tilnærmingen til årsakforholdene. Denne tradisjonen kan sees som en videreføring av den klimatiske. Eldre litteratur om folkehelse inneholder ofte påfallende mye om været, og dette må forståes i denne konteksten.* Se f. eks. Mansa FV. Kjøbenhavn: Gyldendalske Boghandel, 1873. Sykdomsgeografi var en retning som også internasjonalt var i sterk utvikling, blant annet representert ved August Hirsch’ store verk om den historisk-geografiske patologi fra 1860-årene.* Hirsch A. I-II Erlangen: Enke, 1860-64. Noen åpenbare løsninger meldte seg imidlertid ikke, bortsett fra at man observerte interessante sammenhenger.
I 1848 ga Departementet for det indre ut en såkalt koleraplakat (figur 2). Den inneholder oppdatert viten i en populær form, beregnet for den allmenne befolkning. Teksten er interessant. Den beskjeftiger seg utelukkende med symptomatisk behandling av dem som er blitt rammet. Forebyggende tiltak nevnes ikke. Tiden var foreløpig ikke moden for at man kunne anbefale slike hygieniske tiltak som man først senere visste var effektive.
Plakaten fra 1848 representerer status for medisinsk viten og medisinsk tenkning da koleraen kom tilbake og slo til for alvor i 1853. Av byens ca. 49 000 innbyggere regner man med at ca. 16 000 ble angrepet, iberegnet de ikke-registrerte tilfellene. Letaliteten var ca. 11%.* Lizzie Irene Knarberg Hansen avhandling (Hansen 1986, op.cit.) er standardverket om koleraen i Christiania 1853 og har en meget detaljert gjennomgang av epidemien, blant annet basert på originalt arkivmateriale. Nå ble anbefalingene, f. eks. rådene i koleraplakaten av 1848 satt på prøve. Konklusjonen synes å ha vært grei: Rådene virket ikke.
Imidlertid hadde tiden gått videre, og koleraepidemien førte til noe som viste seg å bli meget positivt: Innføringen av Sunnhetsloven av 1860 som hjemlet sunnhetskommisjoner (senere kalt helseråd) i alle landets distrikter og ga distriktslegene vide fullmakter til blant annet å hanskes epidemier ut fra deres egen, forutsetningsvis oppdaterte viten.* Se blant annet Schiøtz A. Oslo: Pax, 2003, Moseng OG. Oslo: Universitetsforlaget, 2003 og Schiøtz A. Oslo: Universitetsforlaget, 2003.
Kristiania 1899
Min morfar* Julius Schie (1879-1980) fortalte ofte og gjerne fra sine unge dager, blant annet fra studietiden i Kristiania. Det må ha vært i 1899 at han og hans studiekamerat som han bodde på hybel sammen med, fikk så vondt i halsen at de gikk til lege. Til hver sin lege. Kameraten fikk diagnosen skarlagensfeber og ble isolert på epidemiavdelingen på Ullevål Sykehus, mens min morfar fikk diagnosen halsesyke og ble sendt hjem igjen til hybelen.
Vi må formode at herrene hadde samme sykdom.
Denne lille historien illustrerer flere poenger. Det var legens diagnose som var avgjørende for hvordan sykdommen skulle håndteres. Mikrobiologien som fag var veletablert i 1899 og streptokokker kjente man til. Ved legekonsultasjonene var det sannsynligvis bare den kliniske undersøkelsen som lå til grunn, ikke for eksempel en laboratorieundersøkelse, slik man foretok på sykehus. Derfor merker vi oss at det var legens diagnose som var avgjørende. Det var en diagnostisert sykelighet vi hadde med å gjøre, og en diagnose som var basert på sykdommens årsak* Forståelsen av smitteforholdene var blitt snudd totalt på hodet. Allerede kort tid etter førsteutgaven hadde Hirsch (se fotnote 18) måttet gi ut en ny bok om sykdommenes geografi og patologi, for nå var teorigrunnlaget helt forandret. Man kjente de spesifikke smittestoffene, og der man ikke kjente dem, lette man etter slike. Se Hirsch A. I-III. Stuttgart: Ferdinand Enke, 1881-1886. .
Diagnosen skarlagensfeber hadde imidlertid en historisk og sosial kontekst. Holst* Holst PM. . Oslo: Aschehoug, 1954. beskriver hvordan sykdommen bare kort tid tidligere hadde hatt en skremmende letalitet. Fra omkring 1890 hadde det skjedd en endring. Sykdommens farlighetsgrad sank i løpet av få år og dødsfall av skarlagensfeber ble sjeldne.* Dette gjaldt også andre smittsomme sykdommer, der årene omkring 1890 ser ut til å være et vendepunkt. Til dette er det åpenbart en rekke forskjellige medisinske og sosiale årsaker. Se: Larsen Ø.. Oslo: Unipub forlag, 2000. Det sto fortsatt frykt av diagnosen skarlagensfeber, dette var noe man kunne dø av. Antakelig veide frykten tyngre for den ene legen enn for den andre.
Noen spesifikk behandling for streptokokkinfeksjon forelå ikke i 1899. Behandlingen var generell, symptomatisk, lindrende og styrkende. Slik behandling kunne man få både hjemme og på sykehus. Men i en trangbodd by som Kristiania var det et overordnet behov å forhindre smittespredning, derfor var formålet med Ullevål Sykehus, opprinnelig bygd bare som epidemisykehus, like mye å beskytte omverdenen som å ta vare på pasienten* Se Klaveness Thv. Oslo 1937 og Kristiansen K, Larsen Ø (red.) Oslo: Oslo kommune, Ullevål sykehus, 1987..
Oslo 1951
Poliomyelitten herjet* Se Lobben B. Oslo: Unipub 2001.. Vi skolebarn var redde. Den lurende angsten føltes der og da kan hende like ille som den sykdommen vi var redde for. Men vi følte også at det mest var vi som var redde. Foreldrene våre var sannsynligvis også redde, får vi håpe og tro, men de sa ikke så mye. I avisene sto det bare noen små notiser om poliomyelitt. Så og så mange tilfelle siste uke. Avisene betydde lite for hvordan vi følte det. Farlige sykdommer var liksom mer alminnelige og dagligdagse for bare snaut 60 år siden.
Poliomyelitten begynte ofte med kvalme, oppkast og febersymptomer. Men hvem hadde ikke kvalme, oppkast og febersymptomer den gang, spesielt om sommeren? «Fjellsyke», «sommerkolerine» osv. var så vanlig at det ikke ble regnet som sykdom, det hørte bare med. At det var håndfaste bevis på dårlig hygiene, tenkte man sjelden på. Men nå kunne det altså bli alvor. Følte man også en snev av nakkestivhet? Opplevd sykelighet fikk en ny dimensjon. Velkjente plager fikk en annen mening, for hva kunne de føre til? Var dette første tegn på at nettopp jeg var blitt en av de tross alt få som ville få lammelser? Som i verste fall ville måtte i respirator, verre enn døden, eller som ville måtte slite med bevegelseshemming resten av livet?
Årsaken til poliomyelitt, polioviruset, var mer eller mindre kjent på denne tiden.* Annotert litteraturoversikt i Norman JM. . Cambridge: Cambridge University Press, 1991. Likevel skrev Holst* Holst (1954 op.cit.) s. 191. så sent som i 1954: «Men selv om de siste årtiers forskning i høy grad har beriket vårt kjennskap til sykdommens smittestoff, er man ennå ikke blitt enig om hvorledes sykdommen sprer seg.» Det at mange åpenbart ble smittet, men at herav bare et fåtall fikk den fryktede poliomyelittdiagnosen, gjorde det vanskelig å skjønne hva sykdommen kom av. Min lærer på skolen mente at sykdommen nok skyldtes det svarte på enden av epleskrotten, restene av blomsten. Dette svarte måtte vi ikke spise, mente han. Derfor mente også elevene det samme. Teorien var gal, men kanskje ikke så fjern likevel. Dårlig vasket frukt kan overføre en tarmbåren virussykdom uten at man forstår hvorfor, og da hjelper det å vaske, skrelle og å la være å spise den vanskelig vaskbare svarte enden på epleskrotten. Det blir på samme måten som at det vitterlig hjalp å lufte ut miasmene.

Figur 3. Fra Aftenposten 9. august 2009.
Håndteringen av poliomyelittepidemien, sett i historiens lys, kom derfor i større grad til å rette seg mot de angrepne, mot dem med lammelser og behov for rehabilitering.* Se Lobben (2001, op. cit.) Sykdommen fikk som sådan viktig, langsiktig betydning for handikap-omsorgen i Norge i sin alminnelighet, og for det kulturelle syn på funksjonshemninger. Forebyggelse var det mindre snakk om. Vaksine var foreløpig ikke noe tema. Passiv gammaglobulinimmunisering ble nevnt, mens vaksine basert på virus ennå var framtid, om enn ganske nær framtid* Hos Holst (1954 op.cit.) nevnes passiv immunisering med rekonvalesentserum eller gammaglobulin (pp. 199-200), mens han uttrykker håp om at muligheten for å dyrke virus utenfor den levende organisme vil bringe mulighetene for aktiv immunisering nærmere. Norman (1991 op.cit.) gir henvisninger til de første publikasjonene om slik vaksine (f. eks. Koprowski 1952, Salk 1953.).
Norge 2009
Svineinfluensa er et ord på alles lepper i vår tid* Både dagspresse og etermedia var fylt av svineinfluensastoff i 2009, ofte uten at det egentlig var klart hvilken risiko sykdommen egentlig representerte. Figur 3 gjengir en reaksjon på dette.. Frykten for å bli angrepet av pandemisk influensasykdom er stor. Dette er en epidemi der man kjenner smittestoffet, vet hvordan sykdommen overføres, vet hvordan forebyggende tiltak bør utformes og har behandlingsmuligheter for dem som blir syke. Sykdommen later dessuten til medisinsk sett å være lite alvorlig, bortsett fra for dem som er spesielt utsatte. Mediestøyen har vært svært høy, men bekrefter dette. Hører derfor svineinfluensaen med, når temaet er infeksjonshåndtering i de tilfellene der årsakene er uklare?
Ved nærmere ettertanke kan man hevde at det epidemiske problem i 2009 mer er blitt frykten for svineinfluensaen enn sykdommen selv. Årsakene til at frykt kan spre seg epidemisk med så stor tyngde og kraft i en opplyst befolkning og hos dens myndigheter, at perspektivene på for eksempel hva som er farlig og hva som er mindre farlig forrykkes, er kulturelle. Disse kulturelle årsakene har vi ikke oversikt over, i det minste ikke slik oversikt at vi kan forhindre spredning av frykt med uforholdsmessig styrke neste gang en pandemi opptrer.
Eller eventuelt få befolkningen til å forstå at det er alvor når det virkelig er alvor.
oivind.larsen@medisin.uio.no
Institutt for allmenn- og samfunnsmedisin
Universitetet i Oslo



