Erindringer om resistens –
Michael Quarterly 2012;9:7–12.
Denne utgaven av Michael inneholder en transkribert versjon av et aktørseminar om antibiotikaresistensens historie i Norge. Seminaret ble arrangert i Oslo 16. januar 2008. I denne innledningen vil vi forsøke å begrunne hvorfor dette er en viktig historie. Samtidig vil vi gi litt bakgrunnsinformasjon om aktørseminar, som er en metode i samtidshistorien.
Når det gjelder historien om antibiotikaresistens og dens betydning, kan det være fruktbart å ta et skritt tilbake og se på 1900-tallets medisinske historie i sin helhet. Infeksjoner hadde vært totalt dominerende innenfor 1800-tallets epidemiologiske panorama. Etter at bakteriologien fra slutten av 1800-tallet hadde ansporet utviklingen av vaksiner og senere også antiinfektiøse midler, kom det på den medisinske agenda å få kontroll over infeksjonene. Infeksjonssykdommene hadde vært i tilbakegang i flere tiår før andre verdenskrig, og med innføringen av moderne antibiotika så det ut til at infeksjonene på sikt helt kunne utryddes (1–3). Men selv om klassiske infeksjonssykdommer som tuberkulose, tyfus og lungebetennelse avtok i en slik grad at de ikke lenger utgjorde et folkehelseproblem, ble de første optimistiske forventningene langt fra innfridd etter krigen. Mikroorganismene, som ble angrepet med de nye medisinene, svarte med å mutere til resistente stammer, og de såkalte «magic bullets», de nye antibiotika, møtte sin likemann i bakterier som viste seg vanskelige å få has på (4). De biologiske mekanismene som stod bak resistensutviklingen hadde vært kjent i årtier. Fremveksten av antibiotikaresistens som et klinisk problem, kom allikevel som en overraskelse på moderne medisin. Det som startet som et forsøk på å overvinne infeksjonssykdommene, utviklet seg i stedet til det Stuart Levy har kalt «antibiotika-paradokset» (5): I stedet for å eliminere infeksjonssykdommene, moderniserte antibiotika de gamle infeksjonssykdommene. Resultatet ble en serie nye sykdommer, i form av resistente infeksjoner i og utenfor sykehus (6).
Resistens bør derfor betraktes som et resultat av samspillet mellom både menneskenes og mikrobenes aktivitet. Det som skaper resistens er legenes, samfunnets, legemiddelindustriens og pasientenes omgang med antiinfektive legemidler, og mikroorganismenes respons på dette. Mens førstegenerasjons antibiotika behandlet klassiske infeksjoner som pneumoni eller syfilis, skulle de såkalt bredspektrede antibiotika, som kom på markedet fra 1960-tallet, håndtere resistensproblemene. Vi vil trekke frem to viktige trekk ved denne utviklingen:
1. Samtidig som resistensproblemet økte i omfang over flere tiår, endret også oppfattelsen av resistens seg. Mens man umiddelbart etter krigen oppfattet resistens som et teknisk problem knyttet til håndteringen av noen få pasienter som hadde spesielle infeksjoner, ble resistens på slutten av 1950-tallet først og fremst knyttet til sykehushygiene. Mot slutten av århundret ble resistens så til det vi kjenner det som i dag; et generelt folkehelseproblem (7, 8).
2. Nasjonale og regionale mønstre for graden og spredningen av resistente stammer har eksistert i en årrekke. I tillegg til de biologiske prosessene har det vist seg i internasjonal forskning at en rekke sosiale, kulturelle og politiske faktorer har hatt en betydelig innvirkning på resistensbildet. Slike faktorer er for eksempel lovgivning om refusjon av legemidler (Norge har ikke hatt refusjon på antibiotika, og penicillin V har vært billig), hva slags anbefalinger som blir gitt om antibiotikabruk i klinisk praksis, og legemiddelreklame, bare for å nevne noen få (9).
Norge har en historie med lav forekomst av resistens som er vel verdt å erindre og utforske nærmere (10). Antibiotikaforbruket har generelt vært lavt, med større fokus på smalspektrede enn bredspektrede antibiotika, og resistensutviklingen har vært under det europeiske gjennomsnittet siden 1970-tallet. (11–14). Alt i alt var det mange gode grunner til å lage et aktørseminar for å finne ut av hva som karakteriserte Norges innsats i dette.
Seminaret vi arrangerte i januar 2008 samlet en gruppe mennesker som over flere tiår hadde arbeidet med problemet antibiotikaresistens ut fra flere faglige perspektiver. De kom fra ulike disipliner som farmakologi, klinisk medisin og mikrobiologi.* De intervjuede var: Hege Salvesen Blix, Ernst Arne Høiby, Arve Lystad, Tore Midtvedt og Claus Ola Solberg. På seminaret møtte de en gruppe intervjuere med bakgrunn fra medisinsk historie og fra allmenmedisinsk forskning* Intervjuerne var: Knut Eirik Eliassen, Christoph Gradmann, Anne Kveim Lie, Morten Lindbæk, Aina Schiøtz og Jørund Straand. Hensikten var å se på håndteringen av antibiotika og hvordan antibiotikaresistens som et resultat av dette har utviklet seg. Vi mener at de interessante trekkene ved denne historien kom tydelig frem under seminaret, men det er selvfølgelig opp til leserne selv å tolke dette på sin måte. Vår tolkning har blitt publisert et annet sted og kan om ønskelig konsulteres (10).
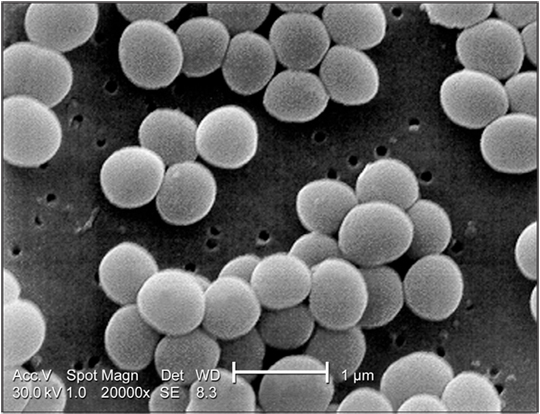
Under a very high magnification of 20,000x, this scanning electron micrograph (SEM) shows a strain of Staphylococcus aureus bacteria taken from a vancomycin intermediate resistant culture (VISA).
(Courtesy: www.cdc.gov).
Til slutt noen ord om den benyttede metoden (15). I svært enkle trekk går den ut på å samle aktører og intervjuere for å diskutere hendelser som har funnet sted i fortiden. Det er deltakernes erindring, snarere enn rekonstruksjon av de faktiske hendelser, som er resultatet av en slik fremgangsmåte. Det aktørene forteller om ligger langt tilbake i tid, derfor blir ofte slike erindringer relativt upålitelige når det gjelder detaljer i det historiske hendelsesforløp. Men materialet er svært interessant fordi de erindringene og fortolkningene som kommer frem når aktørene og intervjuerne utfordrer hverandre, ofte bringer noe nytt inn i stoffet. Det har ved andre og tilsvarende anledninger blitt tydelig at man gjennom gruppeintervjuer generer mer innsikt enn ved individuelle intervjuer. Det å rette opp enkelte feil i teksten under transkriberingen ville gjøre lite med dette. Det ville faktisk være historiefaglig tvilsomt, fordi det ville sette verdien av disse subjektive beretningene i fare som historiske dokumenter. Historiene som blir fortalt og fortolkningene som blir gitt i slike seminarer kan slik de står være verdifulle for fremtidige historikere, og bør derfor ikke korrigeres.* I vårt tilfelle førte seminaret til så mye innsikt at det resulterte i en søknad til Norges Forskningsråd.
Leserne vil kanskje spørre seg hvorfor vi vil publisere dette, når vi ikke mener det kan sees som en rekonstruksjon av fortiden, men må betraktes som erindringer. Men måten aktørene husker på, hva de husker og ikke husker er i seg selv en viktig kilde for kommende historikere. Dette var aktører som var helt sentrale i norsk antibiotikahåndtering i den aktuelle perioden, og det er interessant i seg selv hva de legger vekt på, hva de husker og hva de har glemt om det som skjedde. På den annen side vil aktørene bidra med relevante og verdifulle perspektiver når det gjelder ulike aspekter ved historien. De kan gjøre forskeren oppmerksom på andre kilder enn de han/hun hadde tenkt på, og de kan inspirere til videre forskning. Informasjon fra et slikt seminar kan altså aldri brukes til å dokumentere det seminaret handler om (det kan kun dokumentere at aktørene husker det slik ved det angitte tidspunkt) men det kan vise oss hvor vi skal lete og hva vi skal lete etter. Og når aktørene forteller om prosedyrer/hendelser som ikke kan dokumenteres på annen måte, utgjør seminaret en kilde som er langt bedre enn ingenting såfremt den brukes varsomt.
Av åpenbare grunner kan en slik tilnærming kun benyttes om hendelser i den relativt nære fortid. Antibiotikaresistensens historie viste seg på mange måter å være svært egnet for denne metoden. På den ene siden er det en viktig historie å utforske. På den annen side er perioden vi drøftet sammenfallende med antibiotikaresistensens historie i tid – den oppstår som klinisk problem bare et tiår før våre aktører entret arbeidsmarkedet. Hvis man arbeider med et medisinsk emne endrer dette emnet seg nødvendigvis underveis i arbeidet. Medisinske emner har ofte lange tradisjoner, så dette er noe medisinhistorikere ofte ser. De som jobbet med resistens etter annen verdenskrig jobbet imidlertid med et helt nytt emne; de skapte sitt eget studieobjekt i en grad som er sjelden i medisinhistorien. Det er et svært interessant aspekt ved våre eksperters fortellinger om antibiotikaresistensens historie: Deres egne yrkesliv var i høy grad sammenvevet med tilblivelsen av objektet de jobbet med.
Litteratur
Bud R. Penicillin: Triumph and Tragedy. Oxford: Oxford University Press, 2007.
Bourdelais P. Epidemics Laid Low: A History of What Happened in Rich Countries. Baltimore: Johns Hopkins University Press, 2006.
Lesch JE. The First Miracle Drugs: How the Sulfa Drugs Transformed Medicine. Oxford: Oxford University Press, 2007.
Gradmann C. Magic Bullets and Moving Targets: Antibiotic resistance and experimental chemotherapy 1900–1940. Dynamis 2011; 31: 305–321.
Levy SB. The Antibiotic Paradox. How Miracle Drugs Are Destroying the Miracle. New York/London: Plenum Press, 1992.
Condrau F, Kirk R. Negotiating Hospital Infections: The Debate between Ecological Balance and Eradication Strategies in British Hospitals, 1947–1969. Dynamis 2011; 31:385–405.
Straand J, Gradmann C, Lindbaek M et al. Antibiotic Development and Resistance. I: Heggenhougen K, Quah S (red). International Encyclopaedia of Public Health. San Diego: Academic Press, 2008: 200–11.
Summers WC. Microbial Drug Resistance: A Historical Perspective. I: Wax RG (red). Bacterial Resistance to Antimicrobials. Boca Raton: CRC Press, 2008: 1–9.
Goossens H, Ferech M, Vander Stichele R et al. Outpatient antibiotic use in Europe and association with resistance: a cross-national database study. Lancet 2005; 365: 579–87.
Jensen S, Gradmann C, Lie AK et al. Erindringer om antibiotikaresistensens historie. Tidsskrift Nor Legeforen 2010; 130: 2494–8.
Rollag H, Midtvedt T, Hovig B et al. Sensitivity patterns of bacteria and antibiotic usage at the National Hospital of Norway in 1976 and 1978. Zentralbl Bakteriol [Orig A] 1979; 244: 515–24.
Vorland LH, Carlson K, Aalen O. Antibiotic resistance and small R plasmids among Escherichia coli isolates from outpatient urinary tract infections in northern Norway. Antimicrob Agents Chemother 1985; 27: 107–13.
Haug JB, Harthug S, Kalager T et al. Bloodstream infections at a Norwegian university hospital, 1974–1979 and 1988–1989: changing etiology, clinical features, and outcome. Clin Infect Dis 1994; 19: 246–56.
Bergan T, Gaustad P, Høiby EA et al. Antibiotic resistance of pneumococci in Norway. Int J Antimicrob Agents 1998; 10: 77–81.
Tansey EM. Witnessing the Witnesses: Pitfalls and Potentials of the Witness Seminar in Twentieth Century Medicine. I: Doel RE, Söderqvist T (red). Writing Recent Science: The Historiography of Contemporary Science, Technology and Medicine. London: Routledge, 2006: 260–78.
siri.jensen@medisin.uio.no
a.h.k.lie@medisin.uio.no
k.e.eliassen@medisin.uio.no
morten.lindbak@medisin.uio.no
christoph.gradmann@medisin.uio.no
Universitetet i Oslo
Institutt for helse og samfunn
Boks 1130 Blindern
N-0318 Oslo
