07: Kvalitet og produktivitet i norske sykehus
Michael 2017; 14: Supplement 19, 75–85.
I følge økonomisk teori vil sterke incentiver knyttet til kostnadsreduksjon kunne gå på bekostning av tjenestenes kvalitet, i det minste hvis tjenesteprodusentene driver effektivt, og incentiver knyttet til kvantitet bør derfor balanseres med belønning av kvalitet. Artikkelen er en bearbeiding av de norske dataene fra den nordiske studien på sykehusnivå i EU-prosjektet EuroHOPE for årene 2008 og 2009. Norske sykehus har høy kvalitet målt ved en klart lavere dødelighet enn de andre nordiske landene. Derimot er reinnleggelsesraten høy i Norge, og produktiviteten lavere enn i Finland og Danmark. Vi finner en signifikant positiv samvariasjon mellom produktivitet og kvalitetsindikatorer for dødelighet i nordiske sykehus, men ingen signifikante sammenhenger i de norske dataene. Kun reisetid har klar sammenheng med produktivitetsestimatene.
Innledning
Økende helseutgifter har gitt mer fokus på kostnadsbegrensning, produktivitet og effektivitet i helsetjenestene. I økonomisk teori vil sterke incentiver knyttet til kostnadsreduksjon kunne gå på bekostning av tjenestenes kvalitet (1) hvis tjenesteprodusentene driver effektivt. At et sykehus står overfor en avveining mellom produktivitet og kvalitet er det samme som at kvalitet koster. I så fall bør en være forsiktig med finansieringsordninger som belønner kvantitet (som innsatsstyrt finansiering, ISF) hvis en ikke også premierer kvalitet. Ved ineffektiv drift vil en kunne både ha dårlig kvalitet og lav produktivitet samtidig (2), dvs. en positiv samvariasjon mellom produktivitet og kvalitet, og det kan være mindre problematisk å belønne kvantum alene. Internasjonale studier viser blandete resultater på samvariasjonen av kostnader og kvalitet i sykehusproduksjon (3–6), og det er derfor av interesse å se om det er slike sammenhenger i norsk sykehusdrift.
I det EU-finansierte prosjektet EuroHOPE ble kostnader og helseutfall for 5 ulike pasientgrupper i 7 europeiske land studert basert på detaljerte pasientregistre fra sykehusene (5, 7, 8). Også i dette prosjektet var resultatene blandet, der en fant en avveining mellom produktivitet og kvalitet for AMI i noen land, men blandede resultater for slag og hoftebrudd. Euro- HOPE-prosjektet omfattet også en studie på sykehusnivå (4) av de fire store nordiske landene, der en fant en svak (ikke alltid statistisk signifikant) avveining mellom kvalitet og produktivitet for reinnleggelser, men en signifikant positiv samvariasjon mellom kvalitet og produktivitet for dødelighet. De nordiske landene kan lettere sammenliknes fordi de bruker felles kodeverk og derfor kan grupperes i et felles system for diagnoserelaterte grupper (DRG) utviklet av Nordic Casemix Centre. I denne artikkelen benytter vi beregnede produktivitetsmål og risikojusterte kvalitetsindikatorer (dvs justert for pasientsammensetning) fra (4) for å se om disse resultatene også gjelder for norske sykehus/helseforetak.
Kvalitetsmål
Kvalitet i helsetjenester er primært knyttet til bedre helseutfall, selv om også tjenestekvalitet som kort ventetid og informasjon vil kunne oppleves som verdifulle for pasientene. Utfallsmål er ikke lett tilgjengelige, og en vil (i Donabedians begrepsapparat) ofte bruke mål for prosesskvalitet og strukturkvalitet gitt at disse kan knyttes til bedret helse (9, 10). Her har vi tatt utgangspunkt i mål som kan beregnes ut fra opplysningene i Norsk pasientregister og tilsvarende fra de andre nordiske landene. I første rekke er det beregnet mål for reinnleggelser og for dødelighet, fordi disse potensielt kan gjelde store pasientgrupper, men vi har også beregnet enkelte pasientsikkerhetsindekser med utgangspunkt i OECDs definisjoner basert på bidiagnoser og prosedyrer. For samtlige indikatorer er et høyt tall et tegn på dårlig kvalitet, alt annet likt.
Alt annet er imidlertid ikke alltid likt, så vi har risikojustert kvalitetsmålene for pasientsammensetning basert på DRG, alder og kjønn, samt om pasienten kommer fra og blir utskrevet til hjemmet eller en annen helseinstitusjon. Metoden er beskrevet i detalj i (4) og er basert på indirekte standardisering, dvs forholdet mellom observert og predikert kvalitetsmål (11, 12). I hver av de ca. 700 DRG’ene estimeres en logistisk regresjon basert på pasientkjennetegnene for alle pasientene i Norden. For hver pasient predikeres da et utfall, og dette summeres over alle pasienter i et sykehus (eller land) som en prediksjon for hvilket utfall en skulle forvente dersom kvaliteten holder samme nivå som det nordiske gjennomsnittet. Når de faktiske utfallene deles på de predikerte utfallene vil en få kvalitetsindikator som karakteriserer enhetens kvalitetsmål relativt til det nordiske nivået. En indikator større enn 1 angir dårligere kvalitet enn det nordiske gjennomsnittet, gitt sykehusets egen pasientsammensetning, og et tall lavere enn 1 angir bedre enn gjennomsnittlig kvalitet.
|
Ukorrigerte andeler |
Sammensetningskorrigert kvalitetsindikator for Norge (95 % konf.int.) Norden=1. |
||
|---|---|---|---|---|
Norden |
Norge |
|||
30 dagers akutte reinnleggelser |
5,62 % |
6,96 % |
1,103 |
(1.099 – 1.106) |
30 dagers reinnleggelser (akutt og elektiv) |
9,93 % |
13,84 % |
1,256 |
(1.253 – 1.258) |
30 dagers dødelighet |
0,43 % |
0,41 % |
0,751 |
(0.741 – 0.760) |
90 dagers dødelighet |
0,56 % |
0,53 % |
0,785 |
(0.776 – 0.794) |
180 dagers dødelighet |
0,64 % |
0,62 % |
0,808 |
(0.800 – 0.817) |
365 dagers dødelighet |
0,75 % |
0,74 % |
0,840 |
(0.832 – 0.848) |
Pasientsikkerhetsindikatorer (PSI): |
||||
PSI12: Lungeembolisme /dyp venetrombose |
0,096 % |
0,090 % |
0,763 |
(0.742 – 0.783) |
PSI13: Sepsis |
0,070 % |
0,078 % |
0,718 |
(0.698 – 0.739) |
PSI15: Sår oppstått under behandlingen |
0,012 % |
0,024 % |
1,145 |
(1.085 – 1.205) |
PSI18: Fødselstraume |
0,024 % |
0,021 % |
0,727 |
(0.687 – 0.768) |
Liggesår |
0,020 % |
0,031 % |
1,015 |
(0.969 – 1.062) |
Antall pasientinnleggelser |
58 158 847 |
11 124 765 |
||
Tabell 1 viser de 11 kvalitetsmålene som er beregnet for samtlige pasientinnleggelser i somatiske sykehus med akuttfunksjoner som er en del av den offentlige helsetjenesten i de to årene 2008 og 2009, hvor de første kolonnene gir de ujusterte andelene av pasientinnleggelsene. Reinnleggelser som ikke er planlagt vil alltid forekomme, men alt annet likt kan en ekstra akutt reinnleggelse indikere dårlig kvalitet ved den primære innleggelsen. Ca 5,6 % av nordiske sykehuspasienter opplever en reinnleggelse som ikke er planlagt, noe høyere i Norge. Noen flere får en planlagt reinnleggelse, men dette er neppe i samme grad forbundet med dårligere helseutfall; kanskje det tidvis oppleves som belastende av pasienten. Målet er først og fremst med her fordi svenske data ikke klarer å skille mellom planlagte og ikke-planlagte reinnleggelser.
Dødelighet er et klart utfallsmål, men også dette kan ha svakheter som kvalitetsmål. Selv om en korrigerer for de pasientkjennetegnene en kan observere, kan det være systematiske forskjeller på pasienttyngde mellom sykehus. Hvis f.eks. et universitetssykehus får pasienter som har dårligere prognose enn et lokalsykehus til tross for samme DRG, alder og kjønn, vil dødeligheten kunne bli høyere selv om behandlingskvaliteten ikke er dårligere. Dette vil vi i noen grad kunne fange opp ved å inkludere sykehusvariable når vi ser på samvariasjonen med produktivitet. Uansett er det liten grunn til å tro at pasienttyngden vil variere mellom land i samme grad som mellom sykehus. For dødelighet vil det også være mye støy, fordi folk dør av mye annet enn det som er relatert til sykehusoppholdet.
Blant de pasientsikkerhetsindikatorene som OECD har utarbeidet er det kun fire som kan beregnes direkte fra pasientregistrene. I tillegg har vi tatt med forekomsten av liggesår. I praksis er det vanskelig å legge stor vekt på disse i en sammenlikning av land eller sykehus. For det første gjelder disse en svært liten andel av pasientene ved hvert sykehus; alle indikatorene er under en promille. For det andre er det ting som tyder på ulik kodepraksis i de ulike landene, og dette kan meget vel også gjelde mellom sykehus i samme land.
Kvalitet i norske sykehus
Den norske overhyppigheten for reinnleggelser gjør at også de risikojusterte indikatorene for Norge er over 1 (se tabell 1). Konfidensintervallene er små slik at kvalitetsindikatorene er klart signifikant dårligere (større) enn det nordiske snittet på 1.
Mens reinnleggelser er hyppige i Norge, har norske sykehus klart lavere dødelighet enn det nordiske snittet. Forskjellen er større for de risikojusterte indikatorene enn for de observerte andelene, noe som ser ut til å skyldes at vi i Norge behandler flere pasienter over 80 år enn de gjør f.eks. i Finland. Siden kun rundt en halv prosent av pasientene dør i løpet av de første månedene etter oppholdet, vil det være færre relevante observasjoner og derfor større konfidensintervall enn for reinnleggelser, men forskjellene er likevel svært signifikante på landnivå. Et interessant trekk er at den norske dødeligheten er nærmere det nordiske snittet jo lengre horisont en har, kanskje fordi andre dødsårsaker jevner ut forskjellene, men muligens kan det også reflektere ulike omsorgstjenester etter sykehusbehandlingen.
For pasientsikkerhetsindeksene er derimot konfidensintervallene betydelige selv på landnivå. Samtidig er det vanskelig å skille mellom norske sykehus fordi det er så få tilfeller.
For reinnleggelser og dødelighet er det klare kvalitetsforskjeller mellom norske sykehus som en ser av Figur 1. I panel a) er kvalitetsindikatoren for akutte reinnleggelser innen 30 dager vist for hvert sykehus med 99 % konfidensintervall for de to årene 2008–9. Selv om det er enkelte sykehus som har lavere reinnleggelser enn det nordiske snittet, og noen ikke er signifikant forskjellig fra snittet, er to tredjedeler signifikant over. Her er det presumtivt et forbedringspotensial.
For dødelighet er det mindre signifikante forskjeller. Selv om det i panel B i figuren er flere som har signifikant lavere dødelighetsindikator enn det nordiske snittet enn de som er over, er konfidensintervallene såpass vide at det for mange sykehus er umulig å rangere dem etter dødelighet. Om en sammenligner med det norske sykehusgjennomsnittet på 0,784 kan en i høyden skille mellom tre grupper, ca en fjerdedel med lavere dødelighet, ca. en fjerdedel med høyere dødelighet, og ca halvparten med dødelighet som ikke er forskjellig fra snittet.
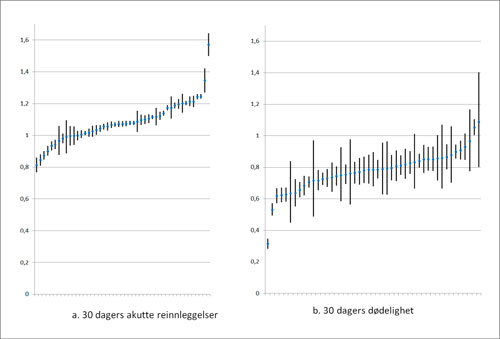
Figur 1. Kvalitetsindikatorene for akutte reinnleggelser (a) innen 30 dager og 30-dagers dødelighet (b) vist for hvert sykehus med 99 % konfidensintervall for de to årene 2008–9.
Produktivitet i norske sykehus
Produktiviteten i nordiske sykehus har vært analysert i en rekke arbeider, og et gjennomgående trekk er at finske sykehus er effektive, mens norske og særlig svenske sykehus er ineffektive (13–16). I denne studien er produktiviteten i finske og danske sykehus i utgangspunktet ikke signifikant forskjellig, mens norske og svenske sykehus fortsatt blir estimert som mindre produktive (4).
Produktiviteten er estimert i ved bruk av bootstrappet Data envelopment analysis (DEA) (17, 18), på 292 nordiske sykehusobservasjoner for 2008– 9. Metoden gir et produktivitetsestimat for hver observasjon som et tall mellom null og en, hvor 1,0 tolkes som maksimal produktivitet. Modellen har tre produksjonsmål: DRG-vektede poliklinikkpasienter, DRG-vektede medisinske innlagte pasienter og DRG-vektede kirurgiske innlagte pasienter. Det er kun ett ressursmål, deflaterte driftskostnader, noe som gjør det mulig å tolke produktivitetsestimatene både som teknisk produktivitet og som kostnadsproduktivitet. Selv om begrepet produktivitet er nært beslektet med effektivitet, trenger en ved beregning av produktivitet ikke å måtte anta felles teknologi på tvers av land og periode (16).
Samvariasjon kvalitet og produktivitet
For å undersøke muligheten for avveining eller positiv samvariasjon mellom produktivitet og kvalitet er det kjørt regresjoner med de 292 produktivitetsestimatene som avhengig variabel og årlige kvalitetsindikatorer som uavhengige variable sammen med enkelte kontrollvariable. Blant disse er sykehusstørrelse målt ved antall pasienter, samt dummier for universitetssykehus og hovedstadssykehus for eventuelt å fange opp forskjeller i pasienttyngde utover det som ligger i DRG, alder og kjønn.
Det må understrekes at dette ikke er en årsaksmodell siden også kvalitetsindikatorene er endogene variable, men kun en analyse av multippel samvariasjon. Det er brukt en «random effects» modell for å ta hensyn til avhengigheten mellom observasjoner av samme sykehus i to forskjellige år. Det er argumentert over for at kun akutte reinnleggelser er interessante som kvalitetsmål, og dette utelukker svenske sykehus fra analysen siden svenske pasientdata ikke er kodet for akutt eller elektiv behandling. Videre kan pasientsikkerhetsindikatorene være misvisende som mål for sykehusets kvalitetsom helhet. For å unngå kollinearitet er det bare brukt ett mål for dødelighet. I EuroHOPE-studien var det også lagt inn kjennetegn ved pasientenes bostedskommuner (4), men ingen av disse var signifikante og er derfor utelatt her.
|
Snitt og standardavvik for sykehus |
Lineær regresjon, koeffisienter og standardfeil |
||||
|---|---|---|---|---|---|---|
Modell A: Uten reisetid |
Modell B: Med reisetid |
|||||
Finland, Danmark og Norge |
Kun Norge |
A,I Finland, Danmark og Norge |
A,II Kun Norge |
B,I Finland, Danmark og Norge |
B,II Kun Norge |
|
|
Avhengig variabel | ||||||
Estimert produktivitetsnivå |
0,780 |
0,746 |
||||
(0,086) |
(0,085) |
|||||
|
Kvalitetsindikatorer | ||||||
30 dagers akutte reinnleggelser |
1,002 |
1,087 |
0,042 |
0,139** |
0,024 |
0,089 |
(0,201) |
(0,125) |
(0,037) |
(0,066) |
(0,036) |
(0,064) |
|
30 dagers dødelighet |
0,938 |
0,784 |
0,152*** |
0,034 |
0,157*** |
0,094 |
(0,219) |
(0,138) |
(0,038) |
(0,087) |
(0,037) |
(0,083) |
|
|
Andre forklaringsvariabler | ||||||
Ant. pasienter (i 1 000 000) |
0,210 |
0,164 |
0,040 |
0,152 |
0,035 |
0,096 |
(0,202) |
(0,132) |
(0,048) |
(0,116) |
(0,045) |
(0,108) |
|
Universitetssykehus |
0,247 |
0,242 |
0,005 |
0,016 |
0,022 |
0,011 |
(0,433) |
(0,432) |
(0,026) |
(0,040) |
(0,025) |
(0,038) |
|
Hovedstadssykehus |
0,151 |
0,152 |
0,036 |
0,015 |
0,067** |
0,028 |
(0,359) |
(0,361) |
(0,029) |
(0,038) |
(0,028) |
(0,037) |
|
Reisetid i timer |
0,549 |
0,793 |
0,082*** |
0,074*** |
||
(0,363) |
(0,490) |
(0,021) |
(0,022) |
|||
|
Land | ||||||
Danmark |
0,004 |
0,004 |
||||
(0,023) |
(0,021) |
|||||
Norge |
0,108*** |
0,072*** |
||||
(0,022) |
(0,022) |
|||||
Konstantledd |
0,930*** |
0,592*** |
0,985*** |
0,764*** |
||
(0,051) |
(0,108) |
(0,051) |
(0,114) |
|||
R-kvadrert |
||||||
Innen |
0,196 |
0,008 |
0,192 |
0,031 |
||
Mellom |
0,143 |
0,194 |
0,255 |
0,329 |
||
Total |
0,121 |
0,146 |
0,197 |
0,279 |
||
Antall observasjoner |
186 |
66 |
186 |
66 |
186 |
66 |
«Random» sykehuseffektmodell. Signifikante koeffisienter er merket med ***,**,* på hhv 1 %, 5 % og 10 %-nivå. Hausman-testen aksepterer «random-effects» mot «fixed effects» på 1 %-nivå for modell B med kji-kvadrat på hhv 10.52 (B.I) og 2.85 (B.II)
Tabell 2 gjengir deskriptiv statistikk for sykehusene og resultater for to ulike modeller, begge i to ulike utvalg, hhv de tre landene (Finland, Danmark og Norge) samlet og kun Norge. Mens norske sykehus er i snitt noe mindre produktive og har noe høyere risikojustert reinnleggelsesrate enn snittet for tre land, er dødeligheten klart lavere. Norske sykehus er også i snitt mindre enn i de andre landene, mens andelen universitetssykehus og hovedstadsykehus er omtrent den samme. Ikke overraskende er gjennomsnittlig reisetid mellom bostedskommune og sykehus høyere i Norge.
I modell A.I er hovedresultatene de samme som i EuroHOPE-studien. Sammenhengen mellom reinnleggelser og produktivitet er ikke signifikant men med et positivt punktestimat; siden kvalitetsindikatoren øker med dårligere kvalitet tilsier det en mulig avveining mellom produktivitet og kvalitet. Derimot er det en signifikant negativ koeffisient for dødelighetsindikatoren, noe som betyr positiv samvariasjon mellom kvalitet og produktivitet. I regresjonsmodellen øker for øvrig forskjellen i produktivitet mellom Norge og Finland til 11 prosentpoeng. De andre kovariatene har ingen betydning.
Hvis en kun ser på norske sykehus (modell A.II) endres ikke fortegnene, men styrken på sammenhengene; her er det reinnleggelsene som er signifikante mens dødeligheten ikke er det. Reinnleggelser har mer å si for kostnader i Norge enn i nesten av Norden, men sammenhengen er fortsatt ikke sterk; med en kvalitetsindikator nær én må reinnleggelsesraten økes med bortimot 100 % for å øke den målte produktiviteten med 14 prosentpoeng.
I den Nordiske sammenligningen har reisetid en signifikant negativ innvirkning på produktivitetsnivået, og det ser vi også her når vi introduserer variabelen i modell B. For de tre landene samlet (B.I) endres ikke samvariasjonen med kvalitetsindikatorene vesentlig, men i modellen med kun norske sykehus (B.II) mister igjen reinnleggelser sin signifikans. Tolkningen må være det i større grad betyr dårlig produktivitet (og dermed høye kostnader per pasient) dersom et norsk sykehus ligger i et spredtbygd område enn om sykehuset har lave reinnleggelsesrater (høy kvalitet).
Konklusjon
Norske sykehus har høy kvalitet i forhold til andre nordiske land på det som teller mest: dødelighet. Dårligere er det med andelen akutte reinnleggelser; her ligger Norge noe høyere enn snittet. Det er ikke umulig at det kan ha sammenheng med et finansieringssystem som i større grad enn de andre nordiske landene premierer antall innleggelser, enten de er primære eller sekundære.
Selv om punktestimatene på tvers av flere modeller tilsier en svak avveining mellom produktivitet og kvalitet for reinnleggelse, og positiv samvariasjon for dødelighet, er disse sammenhengene ikke signifikante for norske sykehus. Resultatene gir derfor ingen støtte for at det er nødvendig med finansielle incentiver knyttet til kvalitet for å motvirke sterke incentiver knyttet til kvantitet. Det er derimot heller ikke opplagt at det vil skade å rapportere og eventuelt belønne bedre kvalitet; manglende avveining mellom kvalitet og produktivitet kan forklares ved ineffektivitet og at det fortsatt er noe å hente langs begge dimensjoner.
Manglende signifikans kan bety at de ulike mekanismene oppveier hverandre slik at det ikke er noen sammenheng på sykehusnivå, men det kan også hende en ville funnet signifikante sammenhenger dersom en hadde hatt flere observasjoner. Det lave antall norske observasjoner som er mulige når kostnader rapporteres på helseforetaksnivå heller enn sykehusnivå gjør at en må samle data fra flere år eller basere seg på internasjonale sammenligninger også i framtidig forskning på feltet.
Data er samlet inn og nordiske analyser utført i samarbeid med andre deltakere i Nordic Hospital Comparison Study Group (http://www.thl.fi/nhcsg/) og Euro- HOPE-prosjektet (http://www.eurohope.info/). Vi takker også EU (7FP Grant agreement no. 241721), og Norges forskningsråd (214338/H10) for finansiering og Helsedirektoratet for tilgang til data fra Norsk pasientregister.
Litteratur
Gutacker N, Bojke C, Daidone S, Devlin NJ, Parkin D, Street A. Tryuly inefficient or providing better quality of care? Analysing the relationship between risk-adjusted hospital costs and patients’ health outcomes. Health Econ. 2013;22(8):931–47.
McKay NL, Deily ME. Cost inefficiency and hospital health outcomes. Health Econ. 2008;17:833–48.
Hussey PS, Wertheimer S, Mehrotra A. The Association Between Health Care Quality and Cost: A Systematic Review. Ann Intern Med. 2013;158(1):27–34.
Kittelsen SAC, Anthun KS, Goude F, Huitfeldt IMS, Häkkinen U, Kruse M, et al. Costs and quality at the hospital level in the Nordic countries. Health Econ. 2015;24(Suppl. 2):140–63.
Hagen T, Häkkinen U, Belicza E, Fattore G, Gaude F. Acute myocardial infarction, use of percutaneous coronary intervention, and mortality: a comparative effectiveness analysis covering seven European countries. Health Econ. 2015;24(Suppl. 2):88–101.
Häkkinen U, Rosenqvist G, Iversen T, Rehnberg C, Seppälä T, Kohavakka R. Outcome, cost and their relationship in the treatment of AMI, stroke and hip fracture in European hospitals. Health Econ. 2015;24 (Suppl. 2):116–39.
Heijink R, Engelfriet P, Rehnberg C, Kittelsen SAC, Häkkinen U. A window on regional variation in healthcare: insights from EuroHOPE. Health Econ. 2015;24(Suppl. 2):164–77.
Iversen T, Aas E, Rosenqvist G, Häkkinen U. Comparative analysis of costs in Euro-HOPE. Health Econ. 2015;24(Suppl. 2):5–22.
Donabedian A. Evaluating the quality of medical care. Milbank Mem Fund Q. 1966;44(3):166–206.
Donabedian A. An introduction to quality assurance in health care. New York: Oxford University Press, 2003.
Ash AS, Shwartz M, Peköz EA. Comparing outcomes across providers. In: Iezzoni LI, editor. Risk adjustment for measuring health care outcomes. 3. utg. Chicago: Health Administration Press, 2003:297–333.
Moger TA, Peltola M. Risk adjustment of health care performance measures in a multinational register-based study – A pragmatic approach to a complicated topic. SAGE Open Medicine. 2014;2:2050312114526589.
Linna M, Hakkinen U, Magnussen J. Comparing hospital cost efficiency between Norway and Finland. Health Policy. 2006;77(3):268–78.
Linna M, Hakkinen U, Peltola M, Magnussen J, Anthun KS, Kittelsen S, et al. Measuring cost efficiency in the Nordic Hospitals-a cross-sectional comparison of public hospitals in 2002. Health Care Manage Sci. 2010;13(4):346–57.
Kittelsen SAC, Magnussen J, Anthun KS, Häkkinen U, Linna M, Medin E, et al. Hospital productivity and the Norwegian ownership reform – A Nordic comparative study: STAKES2008 Contract No.: 8.
Kittelsen SAC, Winsnes BA, Anthun KS, Goude F, Hope Ø, Häkkinen U, et al. Decomposing the productivity differences between hospitals in the Nordic countries. J Productiv Anal. 2015;43(3):281–93.
Farrell MJ. The measurement of productive efficiency. J R Stat Soc. 1957;120:253–81.
Simar L, Wilson PW. Sensitivity Analysis of Efficiency Scores: How to Bootstrap in Nonparametric Frontier Models. Manage Sci. 1998;44(1):49–61.
Direktør og professor II
Stiftelsen Frischsenteret for samfunnsøkonomisk forskning
0349 Oslo
og
Avdeling for helseledelse og helseøkonomi
Institutt for helse og samfunn
Universitetet i Oslo
sverre.kittelsen@frisch.uio.no.
Doktorgradstipendiat og forsker
Institutt for samfunnsmedisin
NTNU
og
SINTEF
Trondheim
Doktorgradsstudent
Stiftelsen Frischsenteret for samfunnsøkonomisk forskning
0349 Oslo
